2024年度診療報酬改定において新設された「地域包括医療病棟入院料」。高齢者の急性疾患の治療と早期退院に向けたリハビリ及び栄養管理が期待されています。今回は「地域包括医療病棟入院料」の算定要件、現状や展望などについてお話します。
目次
地域包括医療病棟入院料の概要
軽・中等症の救急搬送の受け皿として生まれた「地域包括医療病棟」
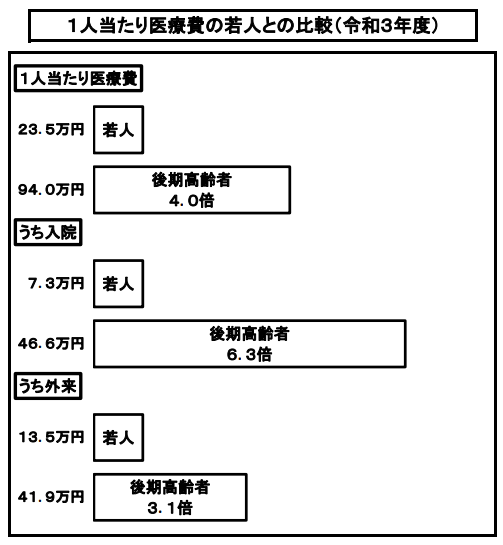
地域包括医療病棟入院料は、高齢者の急性疾患の治療と早期退院に向けたリハビリ及び栄養管理等を主に提供する特定入院料の病床として2024年度診療報酬改定において新設されました。その狙いは、これから急増する後期高齢者の軽症・中等症の救急搬送への対応です。医療費を見てみると後期高齢者医療費(図表1)は、高額になることがわかります。今後の患者数増加を踏まえると保険財政そのものを逼迫させる第一の要因であり、新たな受け入れの枠組みが必要となったわけです。
図表1 後期高齢者医療費の特性(厚生労働者 医療保険に関する基礎資料より)
そこで、高齢者医療に対し一般の急性期とは機能分化を図り、高齢者に適した医療体制を整えるために、リハビリテーション、栄養管理、入退院支援、在宅復帰等を充実させたのが「地域包括医療病棟入院料」の特徴です。
厳しい要件で届出が少ない現状、今後の見直しに期待か
改定前から期待は膨らみましたが、実際の施設基準は厳しいものでした。令和6年度では、届出できる医療機関も少ないのが現状です。特に在宅復帰率8割以上(図表2の9. )とADLの低下割合5%未満(図表2の6. )は高いハードル。手が届かない医療機関がほとんどでした。
筆者は、いわゆる改定当初の出方をみるためにも間口を絞ったと見るのが妥当ではないかと考えています。中医協の議論も新設する入院料に対し、はじめから緩めに条件設定を行うとは思えません。この入院料はこれまでに急性期病棟に入院した高齢者の離床が遅れ、ADLが低下したり、回復期を経由する間に在宅復帰が難しくなったりするケースが一定量あることに対し、医療現場に改善を促していると感じます。従って、単に現状の患者構成(実績)で病床を転換させようとしても難しいでしょう。
一方、この状況を鑑みたのでしょうか、改定後の疑義解釈その7が発出されました。これにより施設基準上を一時的に満たせない月の取り扱いが緩んでいます。具体的には、令和8年5月末までの期間限定で緩和(満たせない月を除外)し、一定の条件の中で数値的に置き換えを可能としたのです(図表4)。この対応によって、届出可能となった医療機関は増えたのだと思います。
図表2 地域包括医療病棟の施設基準の要約
- 病院の一般病棟の病棟単位として行うものであること。
- 看護職員が10:1以上配置されていること。
- 専従の常勤の理学療法士、作業療法士又は言語聴覚士が2名以上であること。
- 専任の常勤の管理栄養士が1名以上配置されていること。(1名1病棟に限る)
- 入院早期からのリハビリテーションを行うにつき必要な構造設備を有していること。(病室6.4㎡/1人以上、廊下幅1.8m以上が望ましい等)
- 当該病棟に入院中の患者に対して、ADL等の維持、向上及び栄養管理等に資する必要な体制が整備されていること。(ADL<基本的日常生活活動度(Barthel Index)>の合計点数が入院時と比較して、低下した患者の割合が5%未満であること等)
- 一般病棟用の重症度、医療・看護必要度の基準を用いて評価し、延べ患者数のうち「A3点以上、A2点以上かつB3点以上、又はC1点以上」に該当する割合が16%以上(必要度Ⅰの場合)又は15%以上(必要度Ⅱの場合)であるとともに、入棟患者のうち入院初日に「B3点以上」に該当する割合が50%以上であること。
- 当該病棟の入院患者の平均在院日数が21日以内であること。
- 当該病棟において、退院患者に占める、在宅等に退院するものの割合が8割以上であること。
- 当該病棟において、入院患者に占める、当該保険医療機関の一般病棟から転棟したものの割合が5%未満であること。
- 当該病棟において、入院患者に占める、救急用の自動車等により緊急に搬送された患者又は他の保険医療機関で救急患者連携搬送料を算定し当該他の保険医療機関から搬送された患者の割合が1割5分以上であること。
- 地域で急性疾患等の患者に包括的な入院医療及び救急医療を行うにつき必要な体制を整備していること。(2次救急医療機関又は救急告示病院であること、常時、必要な検査、CT撮影、MRI撮影を行う体制にあること等)
- データ提出加算及び入退院支援加算1に係る届出を行っている保険医療機関であること。
- 特定機能病院以外の病院であること。
- 急性期充実体制加算1・2及び専門病院入院基本料の届出を行っていない保険医療機関であること。
- 脳血管疾患等リハビリテーション料及び運動器リハビリテーション料に係る届出を行っている保険医療機関であること。
- 入退院支援加算1の届出を行っていること。
- 休日を含め全ての日にリハビリテーションを提供する体制を備えていること。
- BIの測定に関わる職員研修会を年1回以上開催すること。
図表3 地域包括医療病棟入院料の施設基準
○入院基本料
○入院基本料等加算
臨床研修病院入院診療加算、救急医療管理加算、在宅患者緊急入院診療加算、医師事務作業補助体制加算、地域加算、離島加算、特定感染症患者療養環境特別加算、栄養サポートチーム加算、医療安全対策加算、感染対策向上加算、患者サポート体制充実加算、報告書管理体制加算、褥瘡ハイリスク患者ケア加算、病棟薬剤業務実施加算(1に限る。)、データ提出加算、入退院支援加算(1のイに限る。)、医療的ケア児(者)入院前支援加算、認知症ケア加算、薬剤総合評価調整加算、排尿自立支援加算、地域医療体制確保加算及び協力対象施設入所者入院加算を除く
○医学管理のうち、手術前医学管理料、手術後医学管理料
○検査
心臓カテーテル検査、内視鏡検査、血液採取以外の診断穿刺・検体採取料並びにこれらに伴う薬剤及び特定保険医療材料を除く
○画像診断
画像診断管理加算1~4、造影剤注入手技(主要血管の分枝血管を選択的に造影撮影した場合)並びに造影剤注入手技(主要血管の分枝血管を選択的に造影撮影した場合)に伴う薬剤及び特定保険医療材料を除く
○投薬、注射
抗悪性腫瘍薬等の除外薬剤・注射薬、無菌製剤処理料を除く
○リハビリテーション及び精神療法で使用される薬剤。(※1)
○処置
人工腎臓等、局所陰圧閉鎖処置等の1,000点以上の処置並びにこれらに伴う薬剤及び特定保険医療材料を除く
○病理標本作製料
術中迅速病理組織標本作成を除く
※1 リハビリテーション及び精神療法は地域包括医療病棟入院料に含まれない。(包括範囲外)
※ 他、手術、麻酔等の費用は地域包括医療病棟入院料に含まれない。(包括範囲外)
図表4 疑義解釈7(一部抜粋)
一時的に想定される診療が難しい期間がある場合、令和8年5月末までの間、以下の要件については3か月を上限とし、当該期間を実績の対象期間から除いて差し支えないものとする。
・ 重症度、医療・看護必要度に係る要件
・ 直近3月の間に新たに当該病棟に入棟した患者に占める、当該病棟に入棟した日に介助を特に実施している患者の割合が5割以上であること。
・ 当該病棟に入院する患者の平均在院日数が21日以内であること。
・ 当該病棟において、退院患者に占める、在宅等に退院するものの割合が8割以上であること。
・ 当該病棟における、直近3か月の入院患者に占める、同一の保険医療機関の一般病棟から転棟したものの割合が5分未満であること。
・ 当該病棟において、直近3か月の入院患者に占める、救急搬送後の患者の割合が1割5分以上であること。
・ 直近1年間に、当該病棟を退院又は転棟した患者(死亡退院及び終末期のがん患者を除く。)のうち、退院又は転棟時におけるADLが入院時と比較して低下した患者の割合が5%未満であること。
その際、一定期間の実績を考える際に、以下の①又は②のいずれかを用い、3か月を上限に、一時的に想定される診療が難しい期間を除いても差し支えないものとする。
1月 2月 3月 4月 5月 6月 7月 8月 9月 ● ◯ ◯ ◯ ◯ ★ ◯ ○:通常の取扱いのとおり、実績を求める対象とする月
★:実績を求める対象としない月
●:臨時的な取扱いとして実績期間から控除した月(★)の代用として、実績を求める対象とする月1)一時的に想定される診療が難しい期間については、実績を求める対象とする期間から控除した上で、控除した期間と同等の期間を遡及して実績を求める対象とする期間とする。
例:ある年の8月に想定される診療が難しかった保険医療機関における、当該年10月時点での「直近6ヶ月の実績」を求める対象とする期間2)一時的に想定される診療が難しい期間については、当該期間の実績値の代わりに、実績を求める対象とする期間から該当する期間を除いた期間の平均値を用いる。
例:ある年の8月に想定される診療が難しかった保険医療機関における、当該年10月時点での「直近6ヶ月の実績」を求める対象とする期間
1月 2月 3月 4月 5月 6月 7月 8月 9月 ◯ ◯ ◯ ◯ ■ ◯ ○:通常の取扱いのとおり、実績を求める対象とする月
■:○の平均値を代用する月
地域包括医療病棟入院料のポイント
さて、地域包括医療病棟入院料の算定要件に目を移してみましょう。DPC/PDPSと類似した包括範囲となっており、出来高項目としては、骨折などの手術(麻酔)や緊急の心カテ(検査)、リハビリテーションなどが挙げられます(図表3)。ここから、DPC対象病院からの転化を意識していることが感じ取れます。
図表5 地域包括医療病棟入院料の算定方法(点数表)の要約
A304 地域包括医療病棟入院料(1日につき)3050点
注2 初期加算 1日150点(入院した日から起算して14日を限度)
注3 夜間看護体制特定日減算 (所定点数の100分の5)
注5 看護補助体制加算(入院した日から起算して14日を限度)
イ 25対1看護補助体制加算(看護補助者5割以上)240点
ロ 25対1看護補助体制加算(看護補助者5割未満)220点
ハ 50対1看護補助体制加算 200点
ニ 75対1看護補助体制加算 160点
注6 夜間看護補助体制加算(入院した日を起算して1日につき)
イ 夜間30対1看護補助体制加算 125点
ロ 夜間50対1看護補助体制加算 120点
ハ 夜間100対1看護補助体制加算 105点
注7 夜間看護体制加算(看護補助体制加算を算定する患者)71点(所定点数に加算)
注8 看護補助体制充実加算 (看護補助体制加算を算定する患者 1日につき)
イ 看護補助体制充実加算1 25点
ロ 看護補助体制充実加算2 15点
ハ 看護補助体制充実加算3 5点
注9 看護職員夜間配置加算(入院した日から起算して14日を限度)
イ 看護職員夜間12対1配置加算
(1) 看護職員夜間12対1配置加算1 110点
(2) 看護職員夜間12対1配置加算2 90点
ロ 看護職員夜間16対1配置加算
(1)看護職員夜間16対1配置加算1 70点
(2)看護職員夜間16対1配置加算2 45点
注10 リハビリテーション・栄養・口腔連携加算(リハビリテーション、栄養管理及び口腔管理に係る計画を作成した日から起算して14日を限度)80点 ※栄養サポートチーム加算は別に算定できない
地域包括医療病棟は収益性が高く入院単価の上昇が見込める!?
地域包括医療病棟入院料は1日3,050点*で、直接的な日数の制限はありません。とはいえ、初期加算や看護補助体制加算の算定日数は入院した日から14日が限度です。そして平均在院日数の縛りは21日以内なので、14~21日が目安でしょう。三段階の点数設定のDPCの診断群分類と異なり、フラットな点数配分と手術や各種の加算関係の出来高項目をプラスすると、かなり有利な入院単価が見込める可能性があります(図表5)。
*90日超は地域一般入院料3(1,003点)
患者の重症度をみると重症度、医療・看護必要度(以下必要度)は「A3点以上、A2点以上かつB3点以上、又はC1点以上」に該当する割合が16%以上(必要度Ⅰの場合)又は15%以上(必要度Ⅱの場合)です。さらに入院初日に「B3点以上」に該当する割合が50%以上という条件があります。ですので、必要度のシミュレーション以外に自院の患者構成から疾病の対象等についてDPCデータなどを用いて分析し、ベットコントロールなどを含め試算することが求められます。
当院の必要度のB項目3点以上のDPC分類(MDC6)は次のとおりです(図表6)。例えば、救命救急センターと地域包括医療病棟を有する病院が連携し、これらの疾患及び必要度の患者をうけたときに救命救急センター側が救急患者連携搬送料により下りの流れを作るようなイメージです。
図表6 国立国際医療研究センターのB項目3点以上のDPC分類
040081誤嚥性肺炎
180030その他の感染症
040080肺炎等
DPC対象外(COVID-19)
010060脳梗塞
110310腎臓又は尿路の感染症
060340胆管(肝内外)結石、胆管炎
060020胃の悪性腫瘍
110280慢性腎炎症候群・慢性間質性腎炎・慢性腎不全
050130心不全
データ分析の体制整備と人材確保が肝要
施設基準について、特定機能病院や急性期充実体制加算の対象病院は除外されています。なお、併算定できない項目の条件として総合入院体制加算、地域医療支援病院入院料、紹介受診重点医療機関入院診療加算が挙げられています。対象病院から除外することと勘違いしやすいので注意です。
また、ADLの低下割合5%未満のADLは「基本的日常生活活動度(BI;Barthel Index)」になることやBIの測定に関わる職員研修会の年1回以上の開催が義務付けられています。つまり、まずは測定者が正確に判断できるようにデータにも目を向けることが重要です。つまり、現状で計測しているBIの精度が低い可能性があるのです。
データ精度のチェックは、このような厳しい施設基準の場合には必須のことです。施設基準の遵守に留まらず、病床の転換や中長期的な病院方針決定の際にも大切です。特に診療情報管理体制を充実させ柔軟にデータ分析ができる職員を確保することは、病院の将来を支えることに繋がると筆者は見ています。