
医療介護CBnews記者 兼松昭夫
中央社会保険医療協議会(中医協)が2月7日、2018年度診療報酬改定案を加藤勝信厚生労働相に答申し、1年余り続いた点数配分の見直しをめぐる議論がやっと決着しました。外来医療への評価では、「かかりつけ医」による初診を評価する「機能強化加算」を新設したり、紹介状なしに大病院の外来を受診した患者から定額負担を徴収する対象を拡大したりします。
厚労省が今回掲げたのは、外来医療の役割分担のほか、外来と在宅医療をまたぐ「かかりつけ医機能」の推進などのキーワードでした。このうち「かかりつけ医機能」に関しては、地域包括診療料などが2014年度につくられて以来、届け出数で伸び悩んでいるため、てこ入れを図ります。
「かかりつけ医機能」の普及は、政府の「経済・財政再生計画」にも盛り込まれ、今や国策ともいえるテーマで、2018年度後半には、診療報酬とは別に「かかりつけ医」の普及策をめぐる議論が本格化する見通しです。ただ、肝心の「かかりつけ医」とは何なのかがいまひとつ見えません。
初診料に「機能強化加算」を新設
中医協がまとめた2018年度の個別改定項目によると、新設する機能強化加算(80点)は、専門的な医療機関の治療が必要かどうかの判断など「より的確で質の高い診療機能」への評価です。厚労省は、2014年度改定でできた「地域包括診療料」「地域包括診療加算」などを届け出済みの診療所と中小病院(200床未満)による算定を想定しています。
初診料(282点)に80点を上乗せできるのなら、全国の「かかりつけ医」にとっては朗報といえるでしょう。
この加算を新設する背景には、地域包括診療料や16年度改定で新設された「認知症地域包括診療料」など、「かかりつけ医機能」関連と位置付けられている診療報酬がなかなか普及しないことがあります。
診療所などの「かかりつけ医機能」を評価する地域包括診療料と地域包括診療加算の新設は2014年度報酬改定の目玉の一つでした。「高血圧症」「脂質異常症」「糖尿病」「認知症」のうち複数を持つ患者が対象で、あらかじめ担当医を決めて、療養上の指導や服薬管理、在宅患者への24時間対応などを行います。地域包括診療料は月1503点、地域包括診療加算は再診料に30点を上乗せできます。
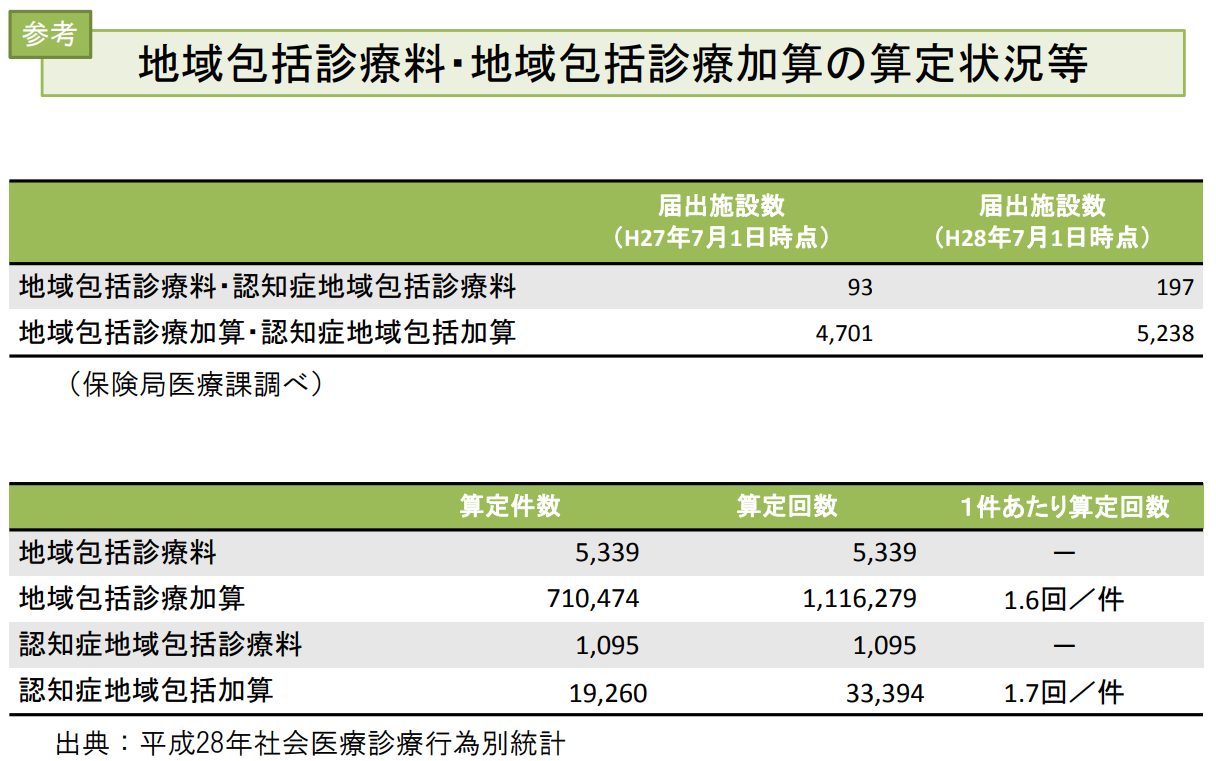
これらのうち、地域包括診療料は中小病院(200床未満)も算定できますが、実際の届け出数は、改定直後の2014年7月が122カ所、1年後の2015年7月が93カ所と、この間にむしろ減少しました。診療所のみが算定する地域包括診療加算の届け出も、6536カ所から4701カ所に減少しています。
そこで厚労省は、2016年度の改定で、常勤医の在籍人数の基準を従来の「3人以上」から「2人以上」に引き下げるなど普及を促しましたが、地域包括診療料(認知症地域包括診療料)の届け出は2016年7月現在、197カ所。国策という割にはちょっと寂しい印象です。
中医協・総会(2018年1月10日)の資料から抜粋
24時間在宅対応が足かせ
普及の足かせは何か。厚労省は、日本医師会が2015年11月、会員のうち3416人を対象に行った「かかりつけ医機能と在宅医療についての診療所調査」の結果にヒントを見いだしました。それによると、地域包括診療料か地域包括診療加算を調査時点で届け出ていたのは回答があった1568診療所の7.4%で、「今後届け出を予定している」は8.0%にとどまりました。
また、実際に実施している業務の負担が大きいかどうかの質問では、「在宅患者に対する24時間対応」に対し、回答があった229診療所の49.8%が「大きい」と答えました。このため日医は、「在宅患者への24時間対応がネックとなって、地域包括診療料(加算)が広がる見込みがない」との見方を示しました。さらに、常勤医2人以上の在籍を求める基準に対しても「多くの診療所では1人医師」だと指摘し、「現実的な要件」への見直しを求めました。
それもあってか2018年度の改定では、地域包括診療料(認知症地域包括診療料)と地域包括診療加算(認知症地域包括診療加算)の点数をそれぞれ2区分に再編し、常勤医の在籍の基準を「常勤換算で2人以上・うち1人以上が常勤医」とそろって緩和します。さらに、在宅療養支援診療所以外の診療所が地域包括診療加算(認知症地域包括診療加算)を算定することを想定し、在宅患者への24時間対応の基準をそれぞれ緩和することも決めました(表)。
初診料への機能強化加算とリンクさせつつ「かかりつけ医機能」関連の報酬自体も見直して、普及を後押ししようというのです。
| 現行 | 改定案 |
| (地域包括診療加算) (1) 在宅医療の提供及び当該患者に対し24時間の対応を実施している旨を院内掲示していること。 | (地域包括診療加算1) (1) 在宅医療の提供および当該患者に対し24時間の往診等の体制を確保していること。(在宅療養支援診療所以外の医療機関については、連携医療機関の協力を得て行うものを含む。) |
| (新設) | (地域包括診療加算2) (1) 在宅医療の提供および当該患者に対し 24時間の連絡体制を確保していること。 |
※「個別改定項目について」を基に作成(下線は変更箇所)
「かかりつけ医」って何だ?
「かかりつけ医」の一層の普及策は、2018年度の改定以降も政府全体で検討します。政府の「経済・財政再生計画」に盛り込まれているのは、「かかりつけ医」以外を受診した場合の新たな定額負担の導入で、2018年度末までに検討し、「その結果に基づき必要な措置を講ずる」とされています。
この仕組みは当初、2016年末までに導入の是非を決める予定でしたが、先送りされた経緯があります。原因は、「かかりつけ医」の定義のあいまいさでした。「かかりつけ医」が具体的に何を指すのかが不明確なのに患者側に新たな負担を求めることへの抵抗感が強く、理解を得られなかったのです。
しかし、2018年度改定をにらんだ中医協の議論では、こうした抵抗感を訴える声は全くといっていいほどありませんでした。
実は、中医協が2017年2月に開いた総会で厚労省は、ある定義を前提に議論する方針を示しています。2013年8月に日医と四病院団体協議会が合同で提言した「かかりつけ医」と「かかりつけ医機能」の定義です。この合同提言も医療界全体のコンセンサスを得ているとまではいえないかもしれませんが、かつてと同じ轍を踏むのを避けるため、議論の前提をあらかじめ明確にしておいたということでしょう。今回の改定を担当した迫井正深・厚労省保険局医療課長の敏腕ぶりを示すエピソードの一つかもしれません。

中医協・総会(2017年2月22日)の資料から抜粋
「かかりつけ医」以外を受診した際の新たな定額負担をめぐっては、財務省も2016年に提言しています。同省の主張は、一定の要件を満たす診療所などに対し、自分の「かかりつけ医」として患者が指定して保険者に登録するという、とてもドラスチックな仕組みの導入でした。これに対して日医は「緩やかなゲートキーパー機能」を備えた「かかりつけ医」の普及を主張していて、いずれ激しい議論が交わされそうです。
「かかりつけ医」の定義の具体化をめぐる議論は、それへの前哨戦といったところでしょうか。











