地域包括ケア病棟・病床(以下、地域包括ケア病床)が2014年に創設されて以降、その普及ぶりは目を見張る勢いです。2018年度の診療報酬改定では評価の見直しなどが見込まれ、導入を急ぐ病院だけでなく、運用の改善・強化を図る動きも活発になっているようです。
今回は、地域包括ケア病床の導入、そして運用の実情やあり方について、医療現場と経営層の双方と“三人四脚”の病院経営サポートを行う、エムスリーキャリア経営コンサルタントの3名にお話を聞きました。
・コンサルタント紹介
・総論:地域包括ケア病床の評価は、入床元と在宅復帰率がカギ
・導入編:13対1・15対1病棟、療養病棟での導入が増加
・導入編:現場の反発はなぜ起こるのか
・運用編:これからの集患は地域連携室が主役
コンサルタント紹介
地域包括ケア病床の評価は、入床元と在宅復帰率がカギ
 ―2018年度の診療報酬改定では地域包括ケア病床の評価が見直されると言われていますが、具体的にどのような点が変わるのでしょうか。
―2018年度の診療報酬改定では地域包括ケア病床の評価が見直されると言われていますが、具体的にどのような点が変わるのでしょうか。
福田
現在は「地域包括ケア病棟入院料/地域包括ケア入院医療管理料」が在宅復帰率などに応じて1と2に分かれる程度ですが、2018年度以降は「ポストアキュート」(急性期からの患者受け入れ)、「サブアキュート」(在宅・介護施設等からの受け入れ)の役割に則り、患者の状態や医療内容に合わせた評価になると予想されています。
評価の見直しで注目したいのは2点。どこから地域包括ケア病床に入院したかと、在宅復帰率です。
1点目については、入院前の居場所によって評価が分かれることになります。なぜなら、ポストアキュートの連携先にあたる急性期病院(前方連携先)と、サブアキュートの連携先にあたる介護施設や自宅(後方連携先)では、治療にかかる時間も労力も異なるためです。前方連携先からの転院はリハビリ目的など、病状が安定、または回復傾向にあることが多い一方で、後方連携先からの入院は肺炎など急性増悪での搬送も多い。その上、退院するにはご家族などの介護者が対応できるレベルまで状態が安定しないといけません。後方連携先からの入院、つまりサブアキュートの方が明らかに手間もかかるのに、同じ報酬なのはおかしいというわけです。
別の見方をすると、地域包括ケアシステムの構築にはサブアキュート機能が重要なはずなのに、実際は在宅や介護施設等からの受け入れは6%程度。大半がポストアキュート、それも“自院”の急性期病棟からの転院です。こうした活用方法が一概に悪いとは言えませんが、平均在院日数の短縮を主眼に置いたような活用を続けていると、今後は「地域包括ケア病床が担う役割に偏りがある」とメスが入るでしょう。
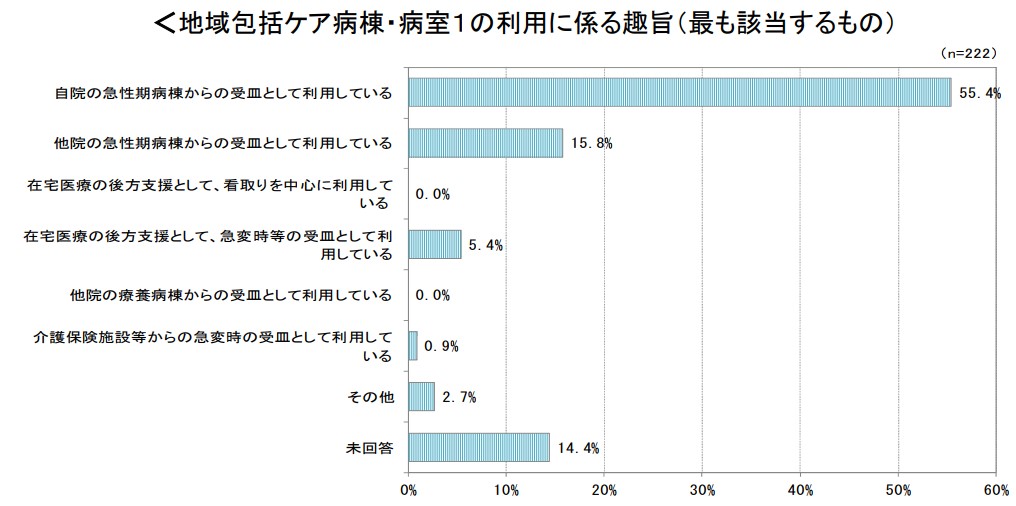
中央社会保険医療協議会(中医協)の2016年度「入院医療等の調査」調査結果(速報)から抜粋
―2点目の在宅復帰率とは。
福田
地域包括ケア病床の施設基準には在宅復帰率がありますが、この定義や基準値が厳しくなると思われます。本質的な役割は、患者を住み慣れた場所での暮らしを支援することですし、それが医療費削減につながるという側面もありますから、在宅復帰率が重視されるのは自然な流れです。
13対1・15対1病棟、療養病棟での導入が増加
―地域包括ケア病床の導入ラッシュは一巡したように思えますが、実感としていかがでしょうか。
福田
たしかに変化は感じます。これまでは追加人員なく転換できる7対1や10対1の一般病床から地域包括ケア病床(13対1)への転換が多かったのですが、2017年の半ば頃からは13対1や15対1、療養病棟からの転換を検討する医療機関が増えてきています。これらの医療機関は強い危機感というか、切迫感があります。
というのも、これらの多くは200床未満の中小病院で経営的な体力がありません。そこに対して、地域医療構想による病床機能分化の波が迫っており、13対1などの病床は明確なポジションを打ち出しにくいですし、療養病棟は評価基準が厳しくなると見られていることが大きな要因でしょう。
 ―急性期病院と回復期・慢性期の中小病院では、やはり導入にあたっての課題も変わるのでしょうか。
―急性期病院と回復期・慢性期の中小病院では、やはり導入にあたっての課題も変わるのでしょうか。
宮國
福田が挙げたような病院は、リハビリテーションや「重症度、医療・看護必要度」の評価を実施したことがないところも珍しくありません。そのため、わたしたちにご相談いただく病院に対しては、リハビリ部門の新設や看護師のスキル向上、人員の採用なども含めてサポートを行っています。
なかでも多くの病院に共通する課題としては、データ提出加算への抵抗があります。データ提出加算を届け出ていない医事課にとって「様式1」「EFファイル」といった言葉は聞き慣れませんし、病名入力は医師、ADL等の看護業務に関しては看護師の協力をお願いしなければならないからです。この場合、いかに院内での入力フローを確立し、期限内に提出するかが課題となります。
現場の反発はなぜ起こるのか
―具体的にはどのようなサポートが必要になるのでしょうか。
宮國
前述したデータ提出ですと、データをどう作成したら良いかわからないケースがほとんどです。主になるのは医事課ですので、まずは医事課へ「様式1」や「EFファイル」の概要をレクチャーし、入力方法、エラーチェックの対応方法までフォローしています。データ作成にはカルテ情報も必要になりますから、医師や看護師も巻き込んだ入力フロー構築も行っています。
他にも、リハビリ室整備を行う施工業者との価格交渉もしますし、看護必要度が未経験であれば弊社の取引先病院にお願いして研修を組むなど、苦手分野に応じたバックアップもしています。わたし自身、病院勤務時代に似たような経験をしてきましたから、「自分はどんなコンサルティングをしてほしかったか」を考えながらサポートにあたっています。
―導入に向けての実績づくりでは、現場スタッフとの調整をしているとも聞きました。
宮國
はい、在宅復帰率やリハビリ、看護必要度の実績づくりでは、現場スタッフの協力が欠かせません。指標の管理ノウハウをお伝えし、順調に動けるようになるまではわたしたちの方でも指標を随時モニタリングしながらアドバイスしています。
その際、業務内容の追加などで現場から反発が起こることもありますから、その場合はわたしたちが調整に入ります。
―反発が起きた場合の調整は、どのようにするのでしょうか。
宮國
反発が起きる時、現場が最も悩みがちなのがベッドコントロールです。地域包括ケア病床の届出時には6カ月にわたる在宅復帰率の実績提出が求められるので、早い段階から部門をまたがった協力が必要不可欠です。それはつまり、医師や看護師、地域連携室などのそれぞれで、従来業務にプラスしての調整業務が発生することを意味します。部門間の風通しがよほど良くないと、他部門に依頼や確認をするだけでも負担感があります。
こうしたケースの場合は、あらかじめルールを決めてしまうと良いと思います。たとえば「入院の10日後までには、看護師から声をかけなくても医師が率先して退院可否の判断をする」などです。
実績づくりスタート時点では新病棟があるわけでもなく「自分たちで本当に実現できるのだろうか」という不安もあります。その陰には「業務量が増えたのに待遇は変わらない」といった不満もくすぶっているかもしれません。そういう時、われわれではスタッフとの個別面談や院内説明会を開いて、不安の払拭や方向性の共有を図っています。
導入プロジェクトは、院長や看護部長、事務長から各部門の現場スタッフまで多くの方々が関わります。もちろん院内だけで進めることもできますが、わたしたちのような第三者を交えると、各々の本音を引き出しながら円滑にプロジェクトを進めやすいのではないかとも感じています。
これからの集患は地域連携室が主役
 ―導入病院が増えてきて、運用に行き詰まる病院もあると聞きます。具体的にどのような点でつまずくのでしょうか。
―導入病院が増えてきて、運用に行き詰まる病院もあると聞きます。具体的にどのような点でつまずくのでしょうか。
河内
集患、特に紹介経由の集患はどこも苦労していますね。地域包括ケア病床に限った話ではないかもしれませんが…。
福田
そもそも集患ルートは外来、救急、紹介の3つ。いずれも病院として大切な機能ですが、紹介に比べて外来や救急は入院率が高くありません。
わたしたちにご相談をいただくのは200床未満の中小病院が多いのですが、病床稼働率をそれなりに維持しようとすると、外来や救急に力を入れる人材も時間も不足しがちです。安定して入院患者を受け入れる観点からも、一番力を入れるべきなのは「紹介」だと考えています。
―紹介率を高めるためのポイントを教えてください。
河内
これからは後方連携先との関係づくりが要になると考えています。実際、介護施設やサ高住(サービス付き高齢者向け住宅)の紹介窓口になる生活相談員やケアマネジャーからは「“かかりつけ病院”があると助かる」という声はよく聞きます。でも彼らからすると、病院に自らアプローチするのは敷居が高いので、病院側から関係を築くようにすれば大きなチャンスが待っているはずです。
 ―「関係性を築く」とは、具体的にどうすれば良いのでしょうか。
―「関係性を築く」とは、具体的にどうすれば良いのでしょうか。
河内
地域連携室による訪問がメインになりますが、ありがちなのは「とにかくまずは行ってみる」といった訪問です。準備をしてから行かないと、訪問してもあいさつで終わって次につながりません。たとえば、わたしが訪問同行する際はトークスクリプト、つまり想定問答集みたいなものを地域連携室の方と一緒につくります。
そしてなにより「病院のウリ」を持ったうえでの訪問が大切です。後方連携先は、職員によって医療知識にばらつきがあります。たとえば口頭では、「肺炎の患者さんなら任せてください」「人工関節の手術が得意なんですよ」といった分かりやすさが印象に残ります。
これが前方連携先になると、医師同士の関係づくりが大事になりますから、“顔の見える関係”を意識したいですね。院長に同行していただいたり、パンフレットを用意して医師や実績を説明したりすることが大事になってきます。
―安心して紹介できることが大事ですね。
河内
そうですね。結局、関係者同士の関係ができていないと紹介はできません。詰まるところ、「この人がいる病院なら大丈夫」と思ってもらえるかどうかです。病院のウリを用意するのも、関係づくりの第一歩になるからです。
―地域連携室の営業がうまくいっていない病院には何か特徴がありますか。
河内
地域連携室をどう活用していくのか、数値に基づいて戦略を立てている病院が少ないように思います。
たとえば営業訪問数は、自院が目標とする入院単価や入院患者数を出し、逆算して設定します。目標数値を設ければ、一人あたりのアクション数が決まりますし、地域連携室を増員すべきかどうかも数字に基づいて検討できます。
ただ注意したいのは、やみくもに数字を使うのではなく、病院の皆さん一人ひとりが納得して取り組めるかということ。そのためにわたしたちは必要に応じて、医師や看護部長、そのほかのスタッフの方々とも適宜面談しています。数字と想いのもとで、粘り強く続けていれば必ず何かしらの成果が生まれるはずです。


 福田陽子(ふくた・ようこ)
福田陽子(ふくた・ようこ) 宮國絵梨奈(みやぐに・えりな)
宮國絵梨奈(みやぐに・えりな) 河内舜(かわち・しゅん)
河内舜(かわち・しゅん)








コメント