病院経営のスペシャリストを養成する「ちば医経塾-病院経営スペシャリスト養成プログラム-」塾長である井上貴裕氏が、病院経営者の心得を指南します。
著者:井上貴裕 千葉大学医学部附属病院 副病院長・病院経営管理学研究センター長・特任教授・ちば医経塾塾長
目次
コロナ禍で急性期病院の新入院患者数が激減
コロナ禍で、全国の急性期病院の新入院患者数は大幅に減少し、病床稼働率も低下しました。
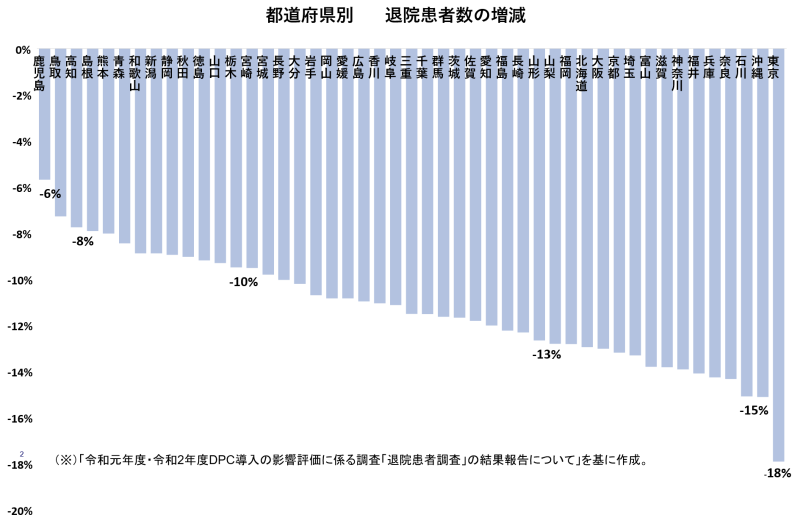
特に令和2(2020)年度は最悪で、退院患者数が前年度比13%減少しています(図表1)。

令和元年度と令和2年度の退院患者数の増減を比較したデータが図表2です。
※クリックで画像が拡大します
令和3年度以降もコロナ病床確保の影響や患者の受診抑制などが影響し、「新入院患者数はコロナ前よりも少ない」という病院がほとんどだと思います。
コロナの空床確保補助金のために財務的には何とか帳尻が合っている病院でも、今後に不安を抱える経営者は多いはずです。
では、この厳しい局面にどう立ち向かっていけばよいのでしょうか?
鍵となるのは「入院させやすい仕組み」の構築
入院患者が増えないのであれば、病床稼働率をつくろうために「治療終了後も在院日数を延長し、次の患者が来るまで退院させない」という病院もあるでしょう。
病院経営者がそのような気持ちに駆られることは理解できますが、前稿でも言及したように、私はそのような施策は有効ではなく、抜本的な解決策にはならないと考えています。
やはり大切なのは、新入院患者の獲得を目指すことです。
しかも、遅れを取ればさらなる患者数減少が待ち受けているかもしれません。多くの地域では、新入院患者が増加しない、あるいは減少しており、すでにどの病院も取り組みを始めているのですから。
新入院患者を獲得するために短期的に効果があるのは、救急医療への注力でしょう。
ウォークインよりも、より重症度が高い傾向にある救急車への対応をしっかりすることにより、新入院患者の獲得につながります。
救急車というと、応需率の水準についての議論が行われがちです。コロナ禍で不応需が増加した病院も多いと思います。
「断らない救急」をスローガンに掲げる病院もありますが、それは気合だけで実現できるものでもなく、体制整備が重要な鍵を握ります。
救急が多い夕方から22時くらいまでの待機医師数を増加させるなどの施策は、有効でしょう。ただ、それでも専門外や処置中、あるいは満床などで救急の不応需はどうしても発生するものです。
私は現場に「断るな!」と言うよりも、いかに入院させやすい仕組みを構築するかが重要だと考えています。
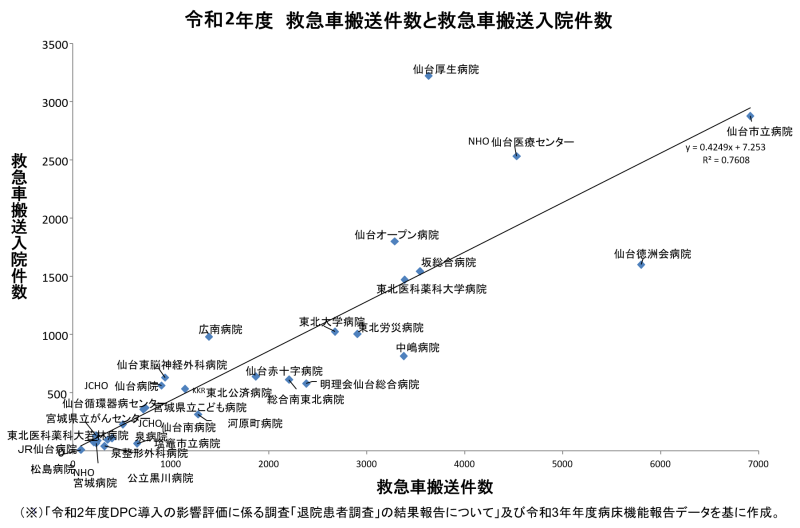
図表3は仙台医療圏の救急車搬送件数と、搬送からの入院件数を病院別にプロットしたものですが、バラつきが確認できます。
※クリックで画像が拡大します
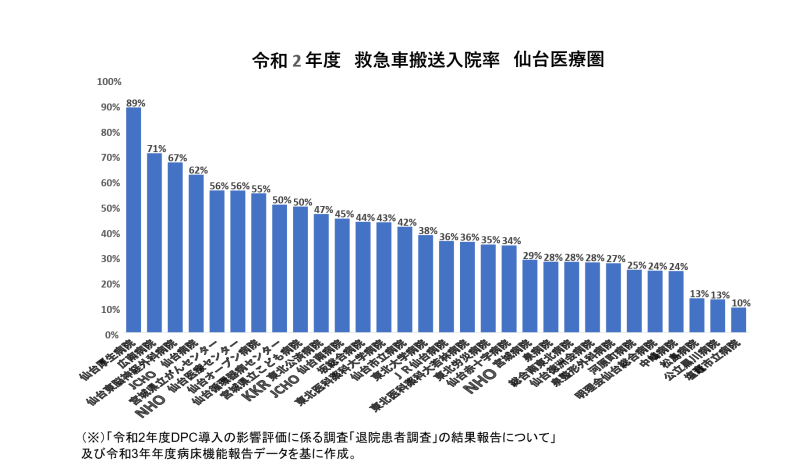
救急車で来院する患者は重症が多い傾向にあるので、適切な入院率を維持することは大切です。そのため、救急車からの入院率について全国平均の4割程度を基準に目標設定をする病院も少なくありません。
図表4は仙台医療圏の救急車からの入院率ですが、低すぎる病院も存在するようです。
※クリックで画像が拡大します
※なお、このデータは病床機能報告とDPC公表データを組み合わせており、一定の傾向は示すものと考えますが、必ずしも万能ではなく限界があることをお伝えしておきます
では病院にとって、救急搬送入院を多く受け入れるためにはどのような課題があるのでしょうか。
例えば、夜間の緊急入院は、日中よりも厄介なことが多いはずです。そのため、患者を無理にでも帰宅させようとする病院も存在します。
「看護部が嫌な顔をしないか」「入院後の主治医を誰が受け持つか」「どの病棟にいれるか」、などと考えて入院受け入れをためらうケースがあることは、容易に想像できますよね。
ただ、「本当は入院したい」と思っている患者を無理に帰すことはリスクを伴い、帰宅後お亡くなりになった、再搬送されたなどのトラブルも生まれやすくなります。
もしも先程挙げたような“厄介事”があるなら早めに整理しておき、現場が入院をためらうことなく受け入れられる体制にしておきましょう。
現場が救急を断る理由は、本当に「満床」なのか?
病院経営者が救急医療を強化しようとしたとき、現場から挙がりがちな「救急車を断らざるを得ない理由」と、その対策についてお伝えします。
まず1つ目は、「病院が住宅街や駅前などに立地しており、ウォークインが多いため、救急車への対応が疎かになる」というものです。
対策としては、時間外選定療養費の設定、徴収が有効です。コンビニ受診のような重症ではないウォークイン患者が時間外に来院するのを抑制する効果があります。
私の経験では軽症患者が20%程度減少し、より救急車等の重症患者への対応力が増しました。
ただし、「軽傷」かどうかの判断を全て医師に委ねると、「時間外選定療養費は設定したが、徴収できない」となってしまうかもしれません。救急現場の医師にその判断を一任することは酷ですから、病院として一定の指針が必要ですし、事務的なフォローアップも欠かせません。
時間外選定療養費の設定は、料金を徴収することが目的では決してありませんが、誰からも徴収しなければ、「軽傷でも時間外に気軽に行ける病院」だと噂が広がる可能性もあります。
2つ目は、「満床」を理由に救急車を断っているケースです。
しかし、本当に満床ということは多くないでしょう。もちろん、今は空き病床でも翌日予約が入っている、救急用病床が埋まっているという状況はあるかもしれません。
ただ実際には、病床に多少の空きはあったとしても、医師が「誰がその患者を受け持つのか」「入院決定をすると、全て自分が責任を取らないといけないのか」と想像を巡らせ、できるだけ患者を帰宅させようとして「満床」と断っているこということはないでしょうか。
救急医療の現場では、研修医などの若手が活躍しています。新入院患者獲得などという意識はないでしょうし、責任を全て押し付けられる恐怖感を持っているのだと思います。
そうだとしたら、入院決定をした医師がその患者の担当となるような体制は見直すべきです。翌日以降に、副病院長など権限ある医師もいる中で振り分けを協議する場を設けることが有効でしょう。
また、「本当にベッドに余裕がない」という病院の場合は、病院全体として空床を管理するベッドコントロールが大切です。何よりもまず「患者を出す仕組み」を構築しましょう。
救急患者の受け入れを円滑に進めるためには、早期転院をさせる連携先の開拓が重要になります。救急患者は予定入院患者よりも在院日数が長引く傾向がある上に、転院患者の在院日数は自宅退院の2~3倍以上になるからです。
今回は新入院患者獲得施策として、短期的に効果が出やすい救急車対応の強化をご紹介しました。
ただ中長期的に重要になるのは、紹介患者の獲得です。そのためには連載第15回で触れた、地域の医療機関との「顔の見える連携」が有効ですが、この点についてはまた別の機会に詳しくお伝えします。
【筆者プロフィール】
井上貴裕(いのうえ・たかひろ)
千葉大学医学部附属病院 副病院長・病院経営管理学研究センター長・特任教授。病院経営の司令塔を育てることを目指して千葉大学医学部附属病院が開講した「ちば医経塾-病院経営スペシャリスト養成プログラム- 」の塾長を務める。
東京医科歯科大学大学院にて医学博士及び医療政策学修士、上智大学大学院経済学研究科及び明治大学大学院経営学研究科にて経営学修士を修得。
岡山大学病院 病院長補佐・東邦大学医学部医学科 客員教授、日本大学医学部社会医学系医療管理学分野 客員教授・自治医科大学 客員教授。
関連記事
- 「患者数を増やせれば、病院経営はうまくいく」は幻想である―ちば医経塾長・井上貴裕が指南する「病院長の心得」(16)
- 病院経営者が欲しがる「集患できる医師」とは?―ちば医経塾長・井上貴裕が指南する「病院長の心得」(15)
- “経営に興味がない医師たち”に協力を仰ぐには―ちば医経塾長・井上貴裕が指南する「病院長の心得」(14)
【無料】病院経営事例集メールマガジンのご登録
病院長・事務長・採用担当者におすすめ
病院経営事例集メールマガジンでは、以下の情報をお届けします。
- 病院経営の参考になる情報
エムスリーグループのネットワークをいかし、医療機関とのコミュニケーションを通じて得た知見をお知らせします。 - セミナー情報
医師採用など、病院経営に役立つ知識が学べるセミナーを定期開催しています。