
医療介護CBnews記者兼松昭夫
2018年度の診療報酬改定で入院医療への評価体系を抜本的に見直す方針を、厚生労働省(厚労省)が2017年末に打ち出しました。一般病棟入院基本料や療養病棟入院基本料など看護職員の配置を中心に評価してきた入院関連の報酬をそれぞれ統合し、「急性期医療」「長期療養-急性期医療」「長期療養」の3つのステージごとに新たな入院料で評価する形に再編するという内容です。
急性期の入院患者をどれだけ受け入れているかなど、それぞれの病院の機能に見合った人員配置を促すことで需給の不均衡を解消させるのが狙いです。これによって、2006年度に創設された7対1や10対1入院基本料などの名称は消えることになりそうです。
今回の見直しにはもう一つ、「7対1相当」からほかの入院料に算定を切り替えやすくすることで医療費を削減する狙いもありますが、果たして思惑通りにいくでしょうか。
「急性期一般入院料」で7段階評価へ
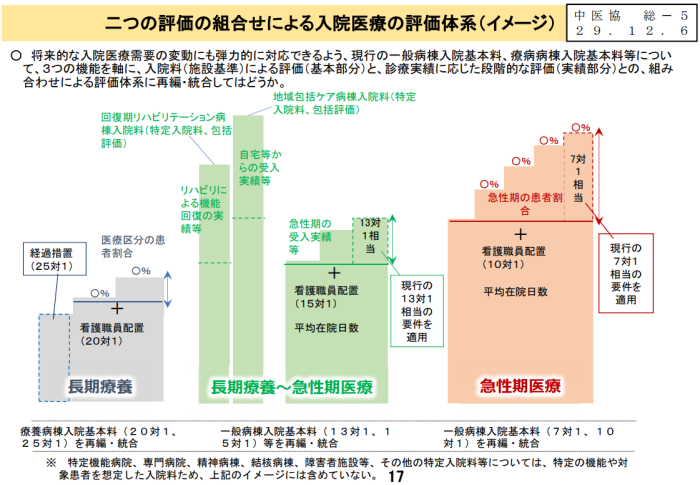
入院医療への診療報酬の抜本見直しは中央社会保険医療協議会(中医協)が2017年12月6日に開いた総会で骨格が示され、その後、少しずつブラッシュアップされています。各病棟の「基本的な入院医療の提供」に対する評価と、それぞれの「診療実績」に応じた段階的な評価を組み合わせるというのが基本的なコンセプトです。
「急性期医療」のステージでは、一般病棟入院基本料の7対1と10対1を統合して、「急性期一般入院料」(仮称)を新設します。この入院料の点数は7通りに設定し、点数が最も高い「入院料1」では、現在の「7対1相当」の実績を求めます。これに対して最低ラインの「入院料7」は「10対1相当」です。
 中医協・総会(2018年1月10日)の資料を基に作成
中医協・総会(2018年1月10日)の資料を基に作成
「急性期医療」と同じように、「長期療養-急性期医療」では現在の13対1と15対1入院基本料を「地域一般入院料」(仮称)に統合・再編します。厚労省は、回復期リハビリテーション病棟入院料と地域包括ケア病棟入院料もこのステージの評価に位置付ける方針です。また、「長期療養」では、療養病棟入院基本料1と2を「療養病棟入院料」(仮称)に一本化します。
厚労省は2016年末に伏線
厚労省は2017年11月24日、入院医療全体に先立ち、「急性期医療」の評価体系の見直しを提案しました。看護配置からの脱却を目指すドラスチックな内容とあって、われわれ専門メディアだけでなく、大手メディアも大きく取り上げました。
年末に差し掛かる時期に突然浮上した印象でしたが、ちゃんと伏線がありました。この日の11カ月ほど前、中医協が2016年12月21日に開いた総会で厚労省は、2018年度診療報酬改定に向けた入院医療の検討課題に、「医療機能、患者の状態に応じた評価」を挙げていました。今回の見直し案は、このフレーズにまさに合致します。
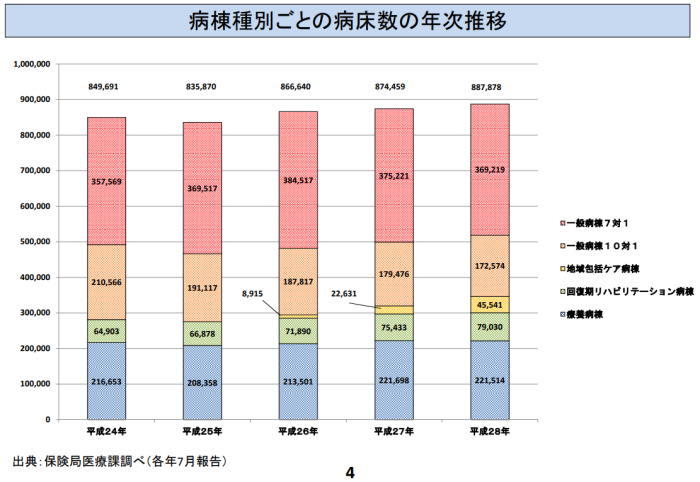
2006年に創設された7対1入院基本料の算定病床数は、厚労省の当初の想定をはるかに上回り、2014年7月にはとうとう38万床を超えました。算定要件が見直された直後の2016年7月には36.9万床まで減少しましたが、それでもなお10対1入院基本料の2倍を超える数字です。
 中医協・総会(2017年12月6日)の資料を基に作成
中医協・総会(2017年12月6日)の資料を基に作成
10対1への切り替えに「ガラスの壁」
少子・高齢化の進展でこれからニーズが減るはずの高度急性期の病床が最も多いのは、院内の医療ニーズはさておき、入院基本料や入院料の最高峰である7対1の算定を目指す病院がたくさんあるためだといわれます。今回の見直しは、入院医療のこうした需給不均衡を解消し、患者の状態に応じて医療資源が適切に投入できるようにすることが狙いです。
7対1を10対1に切り替える上で、「ガラスの壁」(厚労省保険局の迫井正深医療課長)のように立ちはだかる要素の一つが、算定の切り替えに伴う病院経営への影響です。
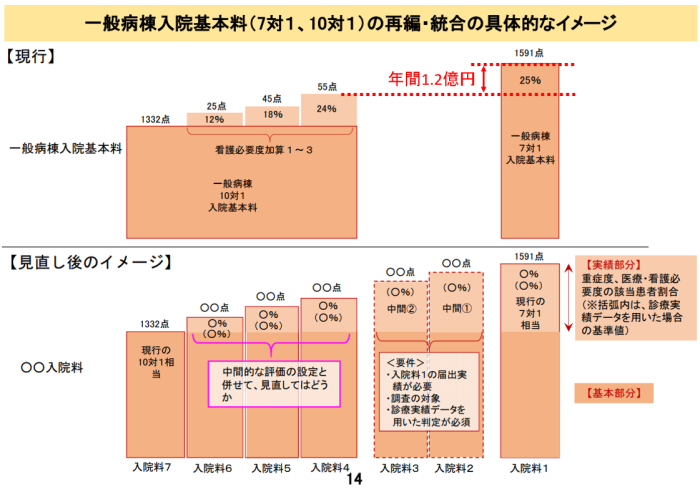
一般病棟入院基本料のうち、点数が2番目に高い10対1入院基本料は1日1332点で、7対1の1591点と単純比較すると259点、「急性期」に該当する患者を24%以上受け入れて「看護必要度加算1」(55点)を10対1入院基本料に合わせて算定してもなお200点を超える開きがあります。中医協の2017年11月24日の総会で厚労省は、200床の7対1病院が「10対1+加算1」に算定を切り替えた場合の減収インパクトが1.2億円程度(年間)に上るとの推計結果を示し、「影響が非常に大きい」と指摘しました。
そこで今回の再編では、現在の10対1と看護必要度加算1を併算定した場合に相当する「入院料4」と点数が最も高い入院料1の間に、「入院料2」と「入院料3」をつくります。2018年度改定では、入院料2・3は「重症度、医療・看護必要度」(看護必要度)の判定で「急性期」に該当する患者の受け入れ割合で評価し、厚労省は、より適切な指標や評価手法を引き続き検討する方針です。入院料1をたとえ算定できなくなっても入院料2か3に切り替えられるなら、経営へのダメージはこれまでより和らぎそうです。
 中医協・総会(2018年1月10日)の資料を基に作成
中医協・総会(2018年1月10日)の資料を基に作成
厚労省によると、入院料2と3は入院料1から切り替えて算定することを想定していて、これらの要件に「入院料1の届け出実績」を加える方針です。つまり、入院料4以降から入院料2と3にランクアップすることはできません。
「かえって一極集中」という懸念も
これまで財務省も7対1病床の削減を強く求めてきました。医療ニーズに見合わないゆがんだ医療提供体制が、無駄な医療費を生み出しているという主張です。財務相の諮問機関「財政制度等審議会」が2017年11月にまとめた2018年度予算の編成に関する提言(建議)では、2014年度の要件の見直しで7対1病床は9万床の転換を見込んでいたのに、実際にはほとんど進んでいないことを問題視しました。その上で、2025年までにどの程度を「適正化」するのか、見通しを示すべきだとしています。
厚労省保険局の元医療課長で、久留米大特命教授の佐藤敏信さんは「CBnewsマネジメント」の連載の中で、今回の見直し案を「急性期病棟問題への医療課の回答」と位置付けました。その上で、医療課の回答ぶりを、「『7対1病床を9万床削減するはずじゃなかったのか?』との財務省の指摘に対して、『見掛け上は』7対1はいったん全部削減されたかに見えるような工夫をしている」と評価しています。
ただ、入院医療の需給不均衡の是正が国の思惑通りに進むのかは分かりません。肝心の看護師側に“7対1志向”が強い上、看護師の分布には地域差があります。「7対1相当」から算定をランクダウンする病院が再編後に増えれば、最高得点に踏みとどまる有力病院が相対的にブランド力を強めるかもしれません。
看護師が少ない地域には、こうした病院への一極集中が「かえって進むのではないか」と警戒感を強める関係者もいるようです。笛吹けども踊らずにならないでしょうか。











コメント