
前回に引き続き、今回は重症度、医療・看護必要度(以下、看護必要度)における、新たな改正項目について見ていきましょう。なお、本稿は執筆時点(2018年1月29日)での情報をもとに解説します。
認知症・せん妄患者を評価、開腹手術は日数減
中央社会保険医療協議会(中医協)が公表している「平成30年度診療報酬改定に係るこれまでの議論の整理」をご存知でしょうか。改定に関する膨大な資料のインデックスとなり、全体を把握するのに役立ちますので、現時点ではとても価値あるものです。その中で看護必要度の改正事項は、次のように記載されています。
- (2)一般病棟入院基本料の重症度、医療・看護必要度については、急性期の入院医療をより適切に評価する観点から、以下のような見直しを行う。
- (中略)
- 処置等を受ける認知症又はせん妄状態の患者をより適切に評価するよう重症度、医療・看護必要度の判定基準を見直す。
- 手術に関する項目について、該当日数を一部適正化する。
- 医療機関が一定の要件を満たす場合には、基準値の判定について、診療実績データを用いた判定方法を選択可能とする。
この2は、前回取り上げた「EF統合ファイルによる医事算定情報の評価」によって看護必要度を測ることを意味しています。
ここで重要なポイントは、1のアに示された「認知症又はせん妄状態の患者」の判定基準が見直されること。新たな見直し案としては、次の項目が取り上げられています。
さらに1のイについては、「開腹手術(C項目18)」の所定日数を5日間から4日間に減らすこととしています。
これら2つの項目に加えて「救急搬送後の入院(A項目8)」の定義を診療報酬算定項目の「A205救急医療管理加算1」の算定対象に変更することも議論されていましたが、今回の変更は見送られました。ただ、この議題の背景には救急搬送後の入院評価にブレが見えることと救急医療管理加算2の算定が過剰に行われ、査定も多いことがあるので、今後も焦点が当てられると思われます。
(参考:『看護必要度はDPCデータに代替される?入院基本料見直しに備えるには』『救急医療管理加算の厳格査定を乗り切るには』)
看護必要度の見直しで重症患者割合は若干増の見込み
これらの項目を新たな評価に加えると、医療機関は「看護必要度に該当する患者割合(重症患者割合)がどの程度まで上がるのか」と期待を寄せるところですが、概ね4~5パーセント分になるような分析資料が出ています。医療機関の患者構成によって変わってくるところではありますが、筆者の医療機関では次のような分析結果が出ており、7:1入院基本料の見直しで重症患者割合が30%を超えてくるのではないかという予測もうなずけるところです。このような先読みをした分析も医療機関の体制見直しの際に、とても重要になりますので参考にしてほしいと思います。
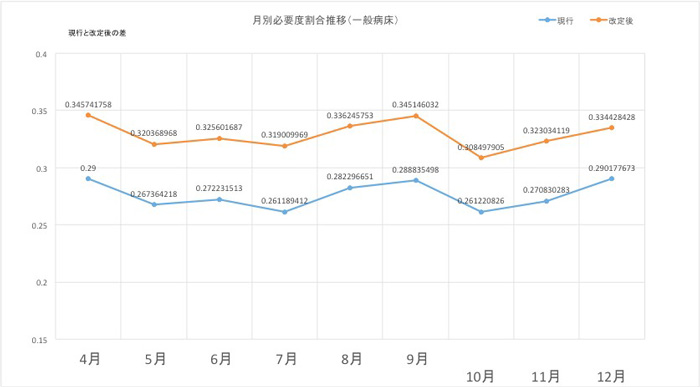
※筆者作成 2017年における重症患者割合の推移(一般病床)
・「7対1」の名称は消滅の公算! 入院評価体系の抜本見直しは必然 人員の不均衡は解消されるのか―医療ニュースの背景が分かる
・【診療報酬請求最前線vol.16】どうなる?2018年度の診療報酬改定~事務職の心構え~
・地域包括ケア病床、導入と運用のこれから~サブアキュート強化への処方箋~
国立研究開発法人 国立国際医療研究センター医事管理課長/診療情報管理室長、国際医療福祉大学院 診療情報管理学修士。1987年、財団法人癌研究会附属病院に入職後、大学病院や民間病院グループを経て現職。その間、診療情報管理士、診療情報管理士指導者などを取得。現在、日本診療情報管理士会副会長、日本診療情報管理学会理事、医師事務作業補助者コース小委員会 委員長などを務める。











